Презентація на тему «Болезни пищеварительной системы»

Дисбактериоз, Эрозивный бульбит , Панкреатит, ЯБЖ
Болезни пищеварительной системы
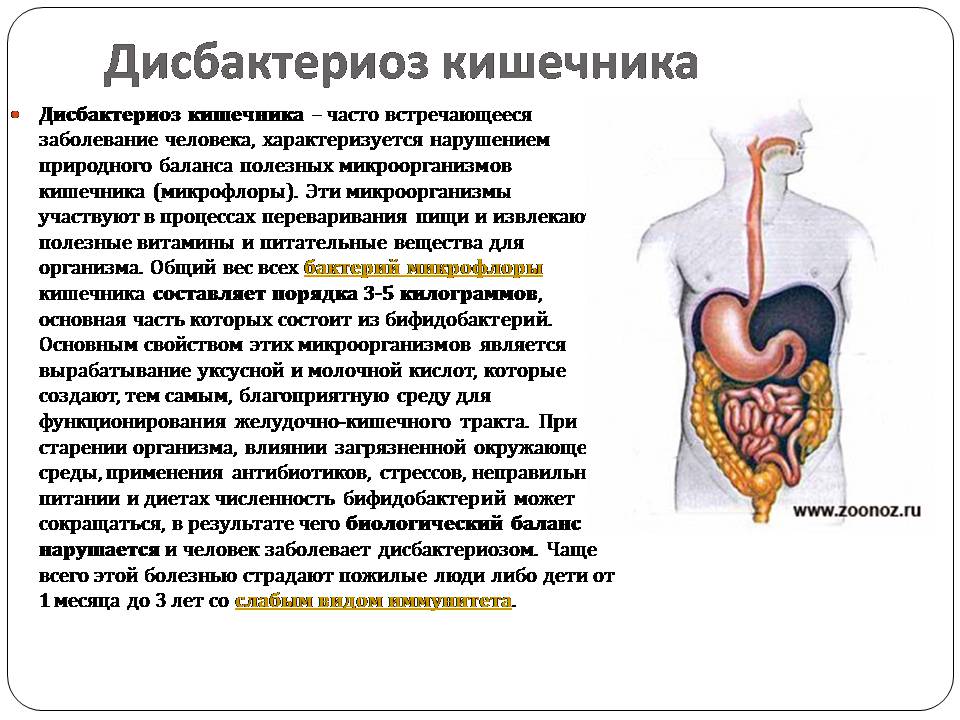
Дисбактериоз кишечника
Дисбактериоз кишечника – часто встречающееся заболевание человека, характеризуется нарушением природного баланса полезных микроорганизмов кишечника (микрофлоры). Эти микроорганизмы участвуют в процессах переваривания пищи и извлекают полезные витамины и питательные вещества для организма. Общий вес всех бактерий микрофлоры кишечника составляет порядка 3-5 килограммов, основная часть которых состоит из бифидобактерий. Основным свойством этих микроорганизмов является вырабатывание уксусной и молочной кислот, которые создают, тем самым, благоприятную среду для функционирования желудочно-кишечного тракта. При старении организма, влиянии загрязненной окружающей среды, применения антибиотиков, стрессов, неправильном питании и диетах численность бифидобактерий может сокращаться, в результате чего биологический баланс нарушается и человек заболевает дисбактериозом. Чаще всего этой болезнью страдают пожилые люди либо дети от 1 месяца до 3 лет со слабым видом иммунитета.

Симптомы дисбактериоза кишечника у человека
К основным симптомам дисбактериоза можно отнести все недомогания, которые могут возникнуть при неправильной работе кишечника и желудочно-кишечного тракта, а именно: снижение аппетита, появление, как жидкого стула, так и запора. Каловые выделения в подобных случаях могут иметь резкий неприятный запах. Продолжая список можно отметить такие симптомы болезни как:
- тошнота;
- рвота;
- вздутие живота после еды;
- учащенное высвобождение газов;
- общее ослабление организма;
- головные боли;
- повышение температуры.
Тяжесть и продолжительность симптомов болезни зависит от степени нарушенного баланса положительных и отрицательных бактерий кишечника и их количественного соотношения.

Методы лечения дисбактериоза
Для лечения дисбактериоза в первую очередь необходимо обратиться к врачу, который проведет тщательное медицинское обследование организма и назначит ряд мер по восстановлению вашей микрофлоры. Чаще всего в таких случаях больным прописывают лекарства, восстанавливающие биологический баланс полезных и отрицательных бактерий в желудке и кишечнике, а именно: фестал, бификол, лактобактерин, линекс, примадофилюс и др. Самостоятельное выявление и лечение дисбактериоза крайне опасно для здоровья человека, т.к. в большинстве случаев может привести только к отрицательным последствиям и более тяжелому течению болезни.
. Микрофлора кишечника это очень сложная система взаимодействия бактерий и микроорганизмов, восстановление которой, лучше всего доверить грамотному специалисту. После лечения дисбактериоза и полного выздоровления больного шанс повторного заболевания может сохраняться в течении 2 месяцев. Для исключения подобных случаев необходимо укреплять иммунитет, принимать витамины, питаться только здоровой растительной пищей и строго в определенные часы, воздержаться от спиртных напитков, винограда и мучных изделий, приготовленных на дрожжевом тесте.
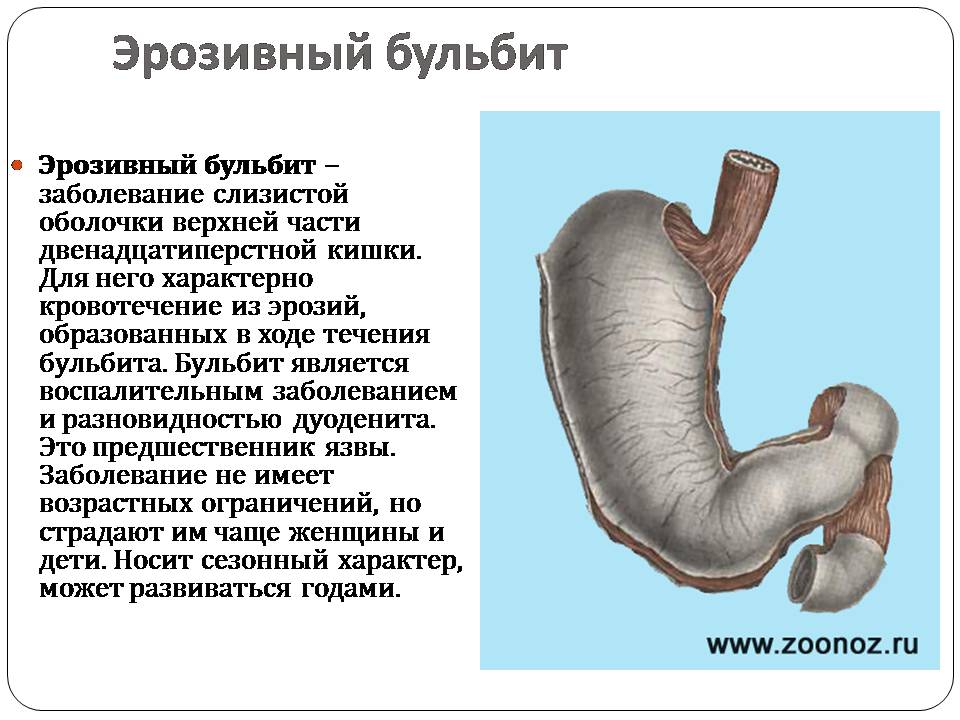
Эрозивный бульбит
Эрозивный бульбит – заболевание слизистой оболочки верхней части двенадцатиперстной кишки. Для него характерно кровотечение из эрозий, образованных в ходе течения бульбита. Бульбит является воспалительным заболеванием и разновидностью дуоденита. Это предшественник язвы. Заболевание не имеет возрастных ограничений, но страдают им чаще женщины и дети. Носит сезонный характер, может развиваться годами.

Симптомы возникновения эрозивного бульбита.
Так как бульбит – заболевание желудочно-кишечного тракта, то и симптомы наблюдаются в области желудка и кишечника. Наиболее ярко проявляются в виде болей, когда желудок пустой. Голодные боли могут быть как днем, так и будить ото сна ночью. После приема пищи (минимум через час) появляется изжога. Свидетельствовать об эрозивном бульбите могут запоры, отрыжка, вздутие живота после еды и рвота. Воспаление, а значит увеличение кишечника в размерах, может создавать ощущение распирания, боли в правом подреберье, ноющей боли отдающей в область пупка. При обострении наблюдается горькая отрыжка и рвота желчью.

Причины появления эрозивного бульбита
Главной причиной появления эрозивного бульбита является изменение уровня кислотности желудочного сока. Это происходит на фоне болезней желудка (гастрит, дуоденит, дисбактериоз), когда в двенадцатиперстную кишку попадает кислый желудочный сок. Спровоцировать бульбит могут: вредные бактерии, паразиты (гельминты, лямблии), пищевые, алкогольные, химические отравления, инородные тела, попавшие в желудочно-кишечный тракт.

Способы лечения эрозивного бульбита
При обнаружении симптомов болезни, ни в коем случае не прибегайте к самолечению. В данной ситуации это недопустимо. При любых недомоганиях и проблемах желудочно-кишечного тракта нужно сразу обратиться в клинику, где для диагностики используются дуоденоскопия, рентгенологическое исследование и пальпация. Это поспособствует поставить правильный диагноз и назначить необходимую терапию. Так как данное заболевание поражает органы пищеварения, то первое, что назначит врач – диета. Под запрет употребления в пищу попадают: острое, жирное, жареное, кислое, газированные напитки – все, что может спровоцировать повышение кислотности и выплеск желудочного сока в кишечник. Кроме диеты следует установить определенные временные рамки для приема пищи, а именно, отказаться от перекусов и «сухомятки» и принимать пищу в одно и то же время.

Постараться приложить как можно больше усилий, чтобы бросить курить, особенно на пустой желудок. Алкоголь, как и курение, только ускорят перерастание бульбита в язву. После приема пищи нельзя приступать к тяжелой физической нагрузке, нужно дать желудку немного времени для спокойного переваривания пищи. Врачи рекомендуют лучше кушать поменьше, но чаще, чем редко и сразу много. Диагноз «эрозивный бульбит» часто ставят основным заболеванием при направлении человека на курорт. Санатории и курорты предоставляют лучшее комплексное лечение данного заболевания, т.к. диета, медикаменты, терапии, свежий воздух и минеральные воды будут лучшим решением для лечения бульбита.
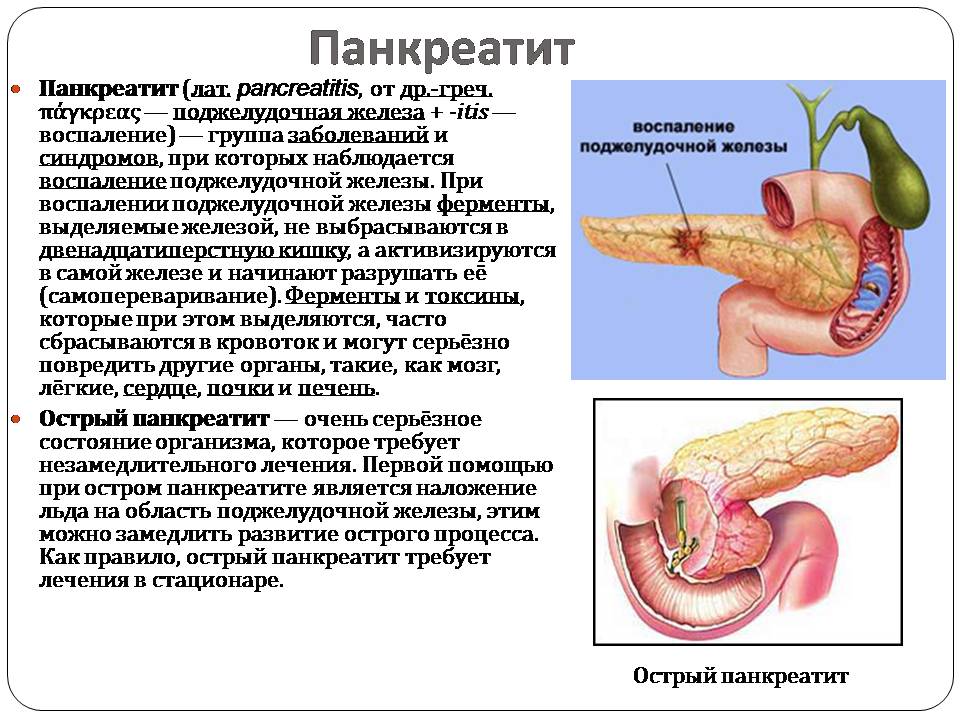
Панкреатит
Панкреатит (лат. pancreatitis, от др.-греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы. При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, часто сбрасываются в кровоток и могут серьёзно повредить другие органы, такие, как мозг, лёгкие, сердце, почки и печень.
Острый панкреатит — очень серьёзное состояние организма, которое требует незамедлительного лечения. Первой помощью при остром панкреатите является наложение льда на область поджелудочной железы, этим можно замедлить развитие острого процесса. Как правило, острый панкреатит требует лечения в стационаре.
Острый панкреатит

Классификация
Существует много различных классификаций панкреатита. Первая классификация появилась в 1946 году, которая описывала клиническое течение хронического панкреатита в связи с употреблением алкоголя. В 1963 году в Марселе была создана новая классификация, в которой описывались морфологические характеристики и этиологические факторы, а также взаимосвязь между ними. Постепенно с этого времени вносились различные дополнения (Марсель 1984, Марсель-Рим 1988, Кембридж 1984, Общество панкреатологов Японии 1977, Цюрих 1997 и т. д.) Последняя классификация была создана немецкими учёными в 2007 году — международная классификация хронического панкреатита M-ANNHEIM
По характеру течения различают:
острый панкреатит.
острый рецидивирующий панкреатит.
хронический панкреатит.
обострение хронического панкреатита.

По летальности различают:
Раннюю летальность (в результате полиорганной недостаточности).
Позднюю летальность (в результате гнойно-септических осложнений деструктивного панкреатита — гнойно-некротического парапанкреатита).
Согласно современным статистическим данным:
50 % больных деструктивным панкреатитом или панкреонекрозом — это лица, злоупотребляющие алкоголем,
20 % это лица, у которых панкреатит развился как осложнение желчно-каменной болезни.

Причины панкреатита
отравления
травмы
вирусные заболевания
инфекционные заболевания, включая Helicobacter pylori
грибковые поражения
паразитические заболевания: Описторхоз, трематодоз и др.
Дисфункция сфинктера Одди.
Осложнения после операции и эндоскопические манипуляции (статистически около 5 %).
Врождённый панкреатит.

Клинические проявления
Клинические проявления острого и хронического панкреатита различаются. Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы, которые относят к хроническому панкреатиту. На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища. Рвота — неукротимая, с примесью желчи и не приносящая облегчения.
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.

Лечение
Лечение зависит от степени тяжести заболевания. Если не развиваются осложнения, в виде поражения почек или лёгких, то острый панкреатит проходит. Основу лечения острого панкреатита составляет создание функционального покоя для поражённого органа, то есть полный голод в течение нескольких суток. Лечение направлено на поддержание жизненных функций организма и предотвращение осложнений. Пребывание в больнице может быть необходимым, так как требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путем.
Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней. В серьезных случаях, человеку может потребоваться внутривенное питание (парентеральное питание) от 3 до 6 недель, пока поджелудочная железа восстанавливается. В легких случаях болезни парентеральное питание не применяется.
Наряду с лекарственным лечением очень важное значение в лечении панкреатита имеет диета. Разработана специальная диета по Певзнеру № 5п. Диета существует в двух вариантах в зависимости от стадии панкреатита (обострение или ремиссия).

Хронический панкреатит
Облегчить боль — это первый шаг при лечении хронического панкреатита. Следующий шаг: это планирование диеты, которая ограничивает содержание углеводов и жиров, поступающих с едой.
Врач может назначить принимать панкреатические ферменты с едой, в качестве заместительной терапии, для снижения выработки собственных панкреатических ферментов и для обеспечения функционального покоя поджелудочной железы.
Люди с панкреатитом должны прекратить употреблять спиртные напитки, придерживаться специальной диеты и регулярно принимать лекарственные препараты в соответствии с назначениями врача.
Острый панкреатит
Тяжесть состояния больных острым панкреатитом в основном обусловлена тяжелой эндогенной интоксикацией. Основную роль в этом по мнению ряда авторов, играют активированные ферменты поджелудочной железы, среди которых ведущее место отводилось трипсину. При изучении влияния трипсина было замечено сходство в действии с ядами различных видов змей. Реакция трипсина очень напоминала действие антигена при анафилактическом шоке. В 80-х годах XX века учеными разных стран было предложено лечение интоксикаций при остром панкреатите энтеросорбентами. Были исследованы вуален, хитин, энтеродез, полифепан. Исследованные энтеросорбенты показали терапевтическое действие, которое проявлялось в снижении летальности. Однако сорбенты по-разному воздействовали на биохимические показатели крови. Одни из них снижали активность липазы (вуален, полифепан), другие повышали активность фермента (хитин, энтеродез). Все сорбенты способствовали снижению содержания в крови среднемолекулярных фракций, обладающих токсическими свойствами
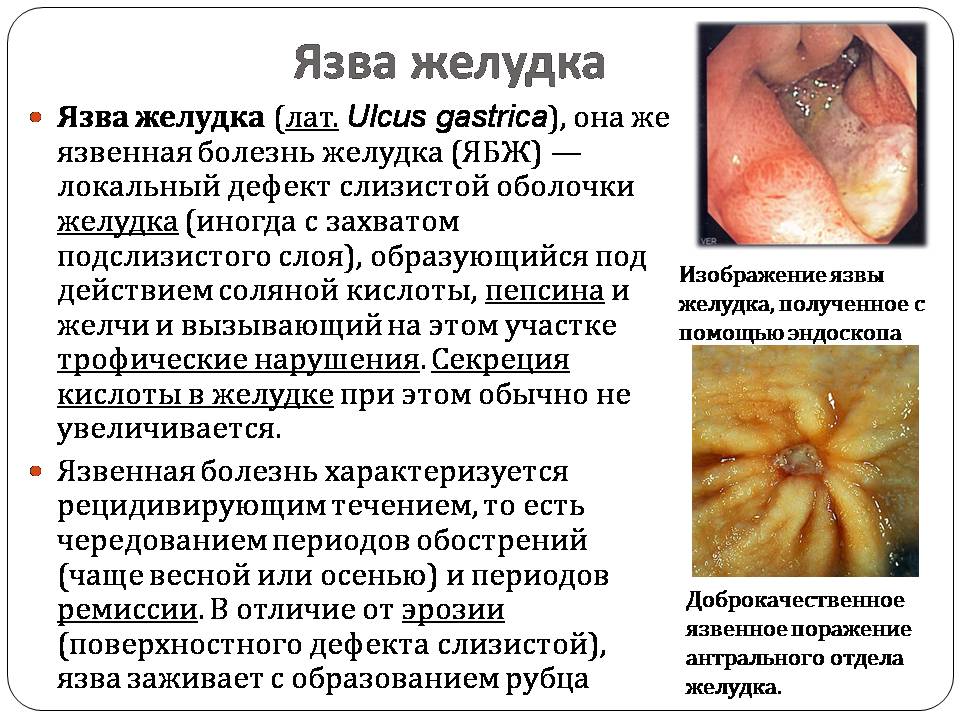
Язва желудка
Язва желудка (лат. Ulcus gastrica), она же язвенная болезнь желудка (ЯБЖ) — локальный дефект слизистой оболочки желудка (иногда с захватом подслизистого слоя), образующийся под действием соляной кислоты, пепсина и желчи и вызывающий на этом участке трофические нарушения. Секреция кислоты в желудке при этом обычно не увеличивается.
Язвенная болезнь характеризуется рецидивирующим течением, то есть чередованием периодов обострений (чаще весной или осенью) и периодов ремиссии. В отличие от эрозии (поверхностного дефекта слизистой), язва заживает с образованием рубца
Доброкачественное язвенное поражение антрального отдела желудка.
Изображение язвы желудка, полученное с помощью эндоскопа
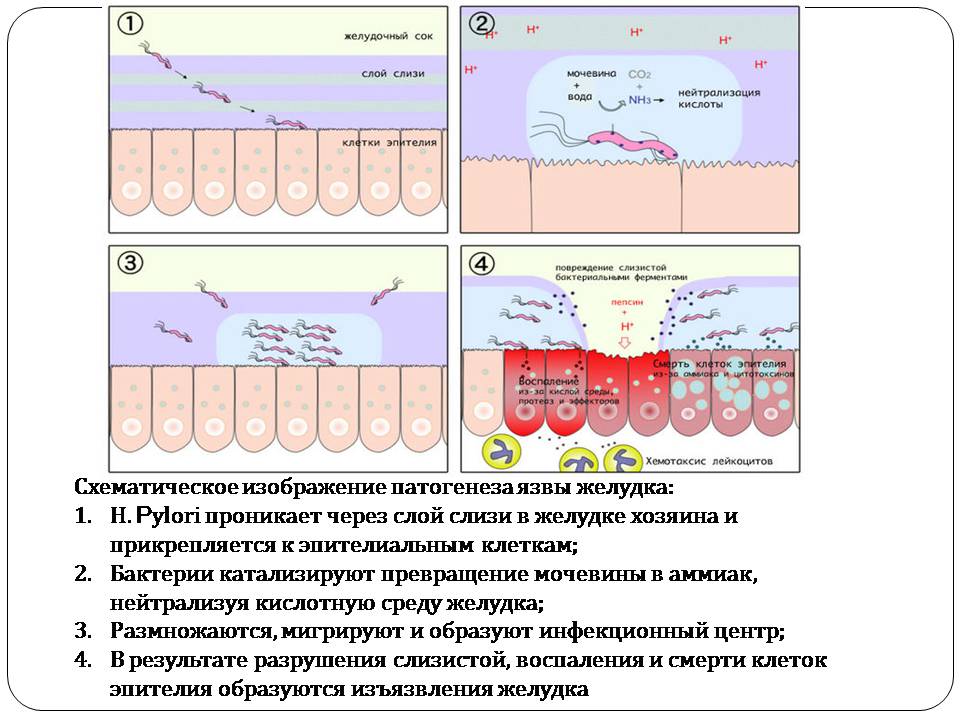
Схематическое изображение патогенеза язвы желудка:
H. Pylori проникает через слой слизи в желудке хозяина и прикрепляется к эпителиальным клеткам;
Бактерии катализируют превращение мочевины в аммиак, нейтрализуя кислотную среду желудка;
Размножаются, мигрируют и образуют инфекционный центр;
В результате разрушения слизистой, воспаления и смерти клеток эпителия образуются изъязвления желудка

Нормальное функционирование слизистой оболочки желудка протекает в условиях воздействия на слизистую двух групп факторов:
1) защитных факторов;
2) агрессивных, разрушающих факторов.
К факторам 1-й группы относятся: слизь, вырабатываемая слизистой оболочкой желудка, данная слизь препятствует обратной диффузии протонов к слизистой.
К факторам 2-й группы относятся: желудочный сок (содержащий соляную кислоту и пепсин — фермент, осуществляющий переваривание белковых соединений), являющийся агрессивным агентом для клеток и инфекционный фактор — микроб Хеликобактер — Helicobacter pylori (в случае инфицирования им). Возникновение язвенного дефекта происходит, когда разрушительное действие на слизистую желудка агрессивных факторов начинает преобладать над действием защитных факторов. Заметное количество язвенных поражений желудка связаны с инфицированием микроорганизмом Helicobacter pylori, спиралевидной ацидофильной бактерией, живущей в кислом содержимом желудка и в его слизистой оболочке. Однако лишь небольшое число инфицированных носителей Helicobacter pylori заболевают клинически выраженной язвенной болезнью желудка или двенадцатиперстной кишки либо гастритом с повышенной кислотностью. Причины того, что заболевает меньшая часть инфицированных этим микроорганизмом, не ясны: по-видимому, имеет значение состояние общего и местного иммунитета, неспецифические защитные факторы слизистой желудка (секреция бикарбонатов, защитной слизи), исходная (до заражения) кислотность и ферментативная активность желудочного содержимого и т. д.

Причины
Приём нестероидных противовоспалительных препаратов.
Аденокарцинома, карциноид, пенетрация опухолей соседних органов, саркома, лейомиома, инородные тела, сахарный диабет, болезнь Крона, лимфома, сифилис, туберкулёз, ВИЧ-инфекция.
Курение, злоупотребление алкоголем.
Кофе и другими кофеинсодержащими напитками.
Нервно-психическое перенапряжение, стрессы, депрессия, тревожные состояния, когда в результате повышения тонуса блуждающего нерва происходит усиление секреции желудочного сока(так называемая «стрессовая язва»)
острые боли при тяжёлых травмах, ожогах, сопровождающиеся развитием травматического шока (так называемая «шоковая язва»)
бессистемное питание, питание всухомятку, злоупотребление полуфабрикатами и концентратами, пряностями, кислой, острой, перчёной, солёной, копчёной, жареной, слишком горячей, слишком холодной или иным образом термически, химически или механически раздражающей пищей, газированными напитками.

Симптомы
Симптомы язвенной болезни зависят от расположения язвы, длительности болезни, индивидуальной чувствительности больного к боли.
Боль в эпигастральной области является основным симптомом язвы. При локализации язвы в желудке боли, как правило, возникают после еды, при локализации язвы в двенадцатиперстной кишке, напротив, возникают так называемые «голодные боли», при которых боль возникает натощак, а принятие пищи приносит облегчение боли.
Другими симптомами язвенной болезни могут быть:
кислая отрыжка или изжога;
снижение массы тела;
рвота и тошнота после еды.

Диагностика
Клинический анализ крови.
Клинический анализ крови при не осложнённом течении язвенной болезни чаще всего остается без существенных изменений. Иногда отмечается незначительное повышение содержания гемоглобина и эритроцитов, но может обнаруживаться и анемия, свидетельствующая о явных или скрытых кровотечениях. Лейкоцитоз и ускорение СОЭ встречаются при осложнённых формах язвенной болезни.
Анализ кала на скрытую кровь.
Исследование кислотообразующей функции желудка, которое проводится с помощью рН-метрии (в последние годы — с помощью суточного мониторинга внутрижелудочного рН).
Рентгенологический метод исследования.
Эндоскопический метод исследования.
Биопсия с последующим гистологическим исследованием полученного материала.
Исследования наличия в слизистой оболочке желудка Helicobacter pylori.
Электрогастроэнтерография и антродуоденальная манометрия — позволяют выявить нарушения гастродуоденальной моторики.

Лечение
Уже более 10-ти лет основой терапии является эрадикация Helicobacter pylori в случае её обнаружения. Состояние больного может улучшиться после приёма антацидных лекарственных препаратов, однако большинство язв лечится с помощью антисекреторных лекарственных веществ.
Подавление секреции соляной кислоты в желудке с помощью лекарственных препаратов приводит к снижению кислотности желудочного сока. Доза антисекреторных средств подбиралась всегда индивидуально, потому что неадекватное количество препарата в одном случае приводит к неэффективной терапии и длительному существованию язвы (как известно, чем дольше язвенный дефект остается открытым, тем больше вероятность развития осложнений, при рубцевании возникают более сильные деформации, риск малигнизации краёв и дна язвы очень существенно повышается), в другом случае (передозировка) — к глубокому и длительному подавлению секреторной функции желудка и, как следствие, усилению процессов брожения, нарушению нормального переваривания и изменению микрофлоры (дисбактериозу).
Также для лечения язвы желудка применяются витаминные препараты: витамин B5 (пантотеновая кислота) и U (метилметионинсульфония хлорид).
Пантотеновая кислота (витамин В5) оказывает мощный репаративный эффект на слизистые. При недостатке в организме пантотеновой кислоты приводит образованию в желудке избытка соляной кислоты. Повышенные дозы пантотеновой кислоты, наоборот, тормозит секреторную функцию желудка. Также пантотеновая кислота стимулирует перистальтику кишечника.
Витамин U (метилметионинсульфония хлорид) способствует уменьшению желудочной секреции и обуславливает обезболивающий эффект. Это достигается за счет того, что витамин U участвует в реакциях метилирования биогенных аминов. Например, метилируя гистамин, витамин U превращает его в неактивный N-метилгистамин.

Спасибо за внимание !
Подготовили Курдас Анастасия и Курдас Таисия